Содержание
- 2. Сімейна медицина у світі продовжує розвиватися. Розвиток сімейної медицини у світі досяг значних успіхів, особливо в
- 3. World Organization of National Colleges, Academies (Wonca) Всесвітня організація сімейних лікарів (WONCA). Заснована в 1972 році.
- 4. Wonca Робочі групи Освіта (EURACT) Дослідження Довкілля Етичні Проблеми Інформатика Медицина Сім'ї та Жінок Психічне Здоров'я
- 5. Загальна практика/сімейна медицина - це академічна і наукова дисципліна з своєю власною метою, задачами, методами дослідження,
- 7. Характеристики загальної практики – сімейної медицини (World Organisation of National Colleges and Academics, 2002) Сімейна медицина:
- 8. г) відрізняється унікальним консультативним процесом, який встановлює довготривалі стосунки завдяки ефективному спілкуванню між лікарем та пацієнтом;
- 9. Характеристики загальної практики – сімейної медицини (World Organisation of National Colleges and Academics, 2002) з) займається
- 10. Ці одинадцять характеристик визначають суть сімейної медицини як дисципліни і описують одинадцять здатностей, які повинен мати
- 11. Визначення сімейного лікаря (Лейвенгорст, Голландія, 1974) “СЛ є дипломованим медичним працівником, який особисто надає первинну та
- 12. Визначення сімейного лікаря (WONCA , 1991, 2002, 2005) Лікарі ЗП-СМ є спеціалістами, навченими згідно принципів дисципліни.
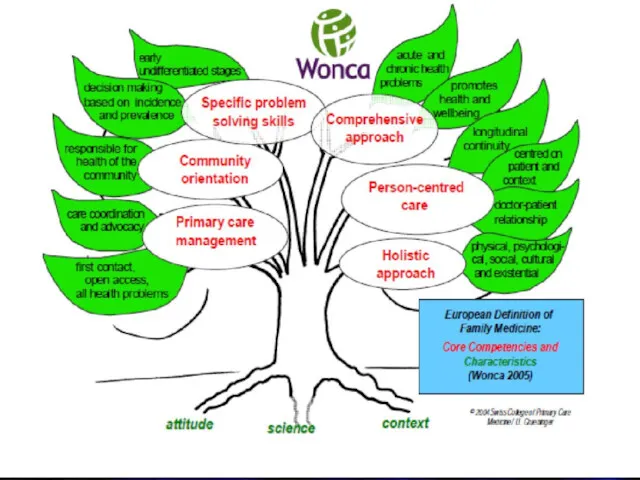
- 13. Компетентності сімейного лікаря 1. Керування первинною допомогою (опікою) передбачає вміння: - здійснювати первинний контакт із пацієнтом
- 14. 2. Зосереджена на людині допомога (опіка) передбачає здатність лікаря: - прийняти зосереджений на людині підхід, що
- 15. 3. Навички вирішення специфічних (медичних) проблем передбачають здатність: - співвідносити специфічні рішення з епідеміологічними характеристиками (поширеність
- 16. 4. Всебічний підхід включає здатність: - справлятися одночасно як з різноманітними скаргами, так і патологіями, як
- 17. 5. Орієнтація на суспільство включає здатність: - узгоджувати медичні потреби індивідуума з медичними потребами громади, в
- 18. Принципи, які відрізняють сімейну медицину, як спеціальність - довготривалість і безперервність спостереження; - багатопрофільність первинно-медичної допомоги;
- 19. Моделі діяльності сімейного лікаря у світовій практиці Індивідуальна практика (лікар і середній медичний персонал). Групова практика,
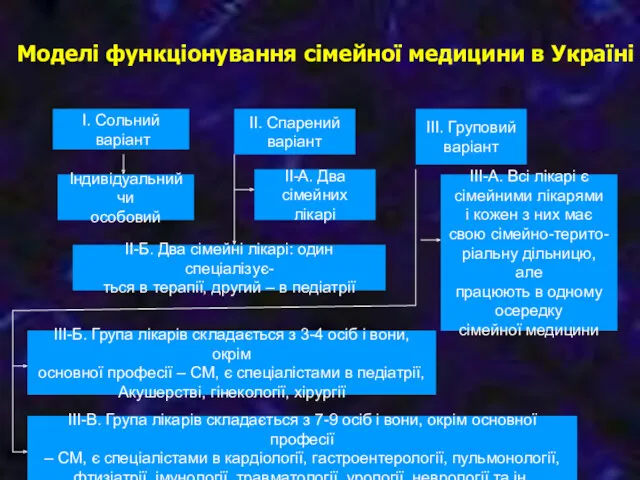
- 20. Моделі функціонування сімейної медицини в Україні І. Сольний варіант ІІ. Спарений варіант ІІІ. Груповий варіант Індивідуальний
- 21. ІСТОРІЯ РОЗВИТКУ СІМЕЙНОЇ МЕДИЦИНИ В УКРАЇНІ 1987 – Львів - затвердження МОЗ України регіонального експерименту у
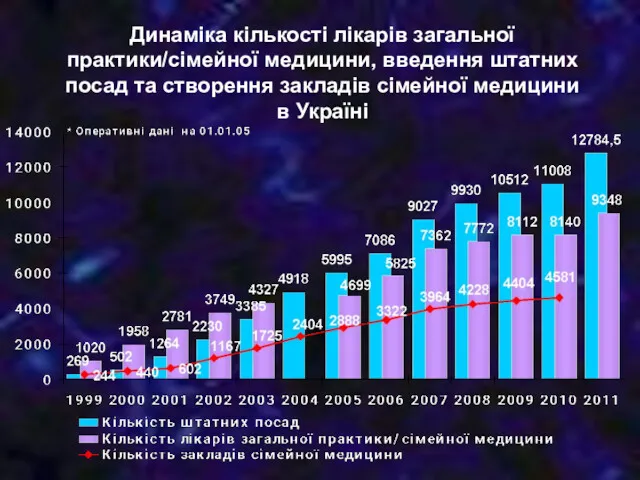
- 22. Динаміка кількості лікарів загальної практики/сімейної медицини, введення штатних посад та створення закладів сімейної медицини в Україні
- 23. 1997 - створення Української асоціації сімейної медицини
- 24. ІІІ З'їзд сімейних лікарів проблеми реформування системи охорони здоров’я на засадах сімейної медицини у пілотних регіонах
- 25. Резолюція ІІІ З'їзду сімейних лікарів реформування охорони здоров’я на засадах сімейної медицини є доцільним, неухильним і
- 26. Резолюція ІІІ З'їзду сімейних лікарів запропоновані зміни у нормативно-правову базу реформування медичної допомоги на засадах сімейної
- 27. Основні стратегічні напрямки роботи МОЗ України - Програма економічних реформ на 2010 - 2014 роки -
- 28. ЗАКОНОДАВЧА БАЗА Закон України "Про внесення змін до Основ законодавства України про охорону здоров'я щодо удосконалення
- 29. Структурна перебудова системи охорони здоров’я згідно Закону України передбачає: Розмежування первинного, вторинного та третинного рівня надання
- 30. НОРМАТИВНО-ПРАВОВА БАЗА положення про лікаря загальної практики - сімейної медицини положення про медичну сестру загальної практики
- 31. положення про амбулаторію загальної практики - сімейної медицини табель оснащення амбулаторії (відділення) загальної практики - сімейної
- 32. 08.01.2004 №1 «Про удосконалення моніторингу первинної медико-санітарної допомоги на засадах сімейної медицини та уніфікації відповідної облікової
- 33. Етапи реформи I етап (до кінця 2010 р.): Внесення змін до Закону України «Про засади законодавства
- 34. II етап (до кінця 2012 р.): проведення з 2011 р. апробації пропонованих змін на 2-ох пілотних
- 35. III етап переведення усіх медичних закладів на систему контрактних відносин між замовником і постачальником медичних послуг;
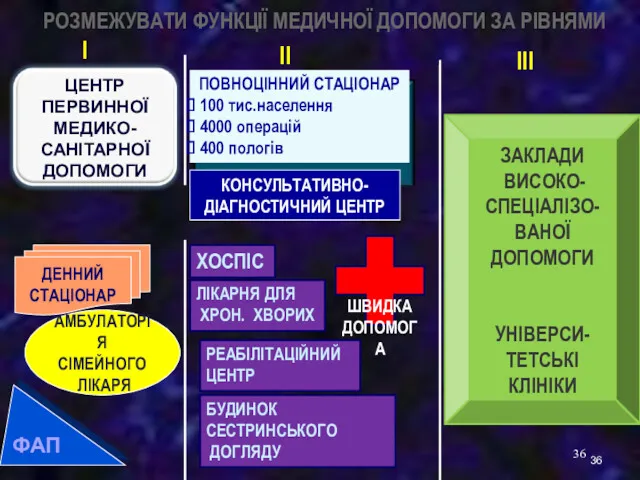
- 36. РОЗМЕЖУВАТИ ФУНКЦІЇ МЕДИЧНОЇ ДОПОМОГИ ЗА РІВНЯМИ ЛІКАРНЯ ДЛЯ ХРОН. ХВОРИХ РЕАБІЛІТАЦІЙНИЙ ЦЕНТР ХОСПІС БУДИНОК СЕСТРИНСЬКОГО ДОГЛЯДУ
- 37. Первинна медична допомога - медична допомога, що надається в амбулаторних умовах або за місцем проживання (перебування)
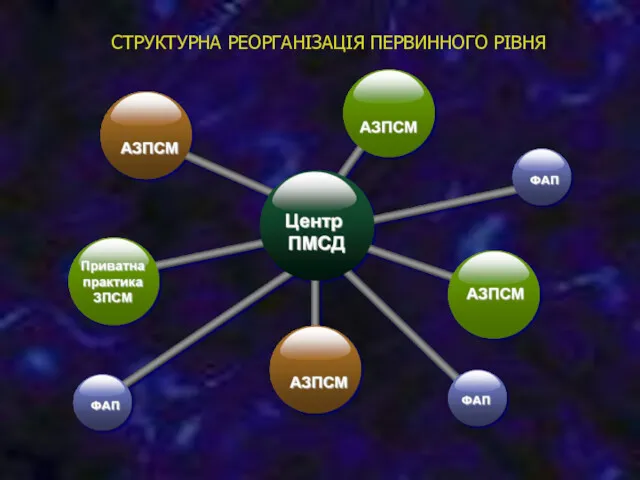
- 38. СТРУКТУРНА РЕОРГАНІЗАЦІЯ ПЕРВИННОГО РІВНЯ Проведення чіткого структурного, фінансового і функціонального розмежування первинної та вторинної медичної допомоги
- 39. Надання первинної медичної допомоги забезпечують центри первинної медичної (медико-санітарної) допомоги, які є закладами охорони здоров'я, а
- 40. СТРУКТУРНА РЕОРГАНІЗАЦІЯ ПЕРВИННОГО РІВНЯ
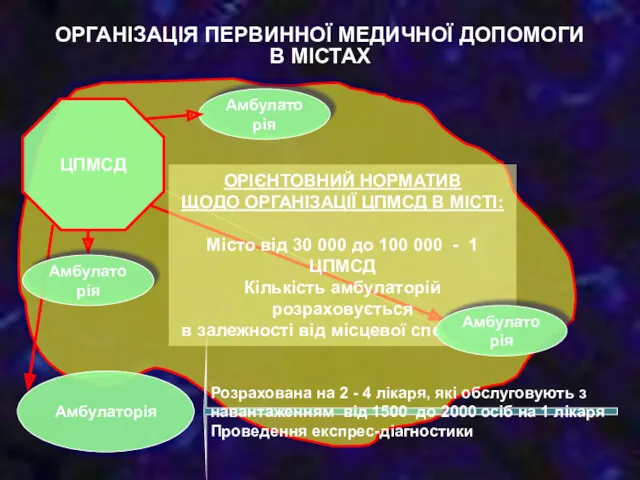
- 41. ЦПМСД Амбулаторія Амбулаторія Розрахована на 2 - 4 лікаря, які обслуговують з навантаженням від 1500 до
- 42. Вторинна (спеціалізована) медична допомога - медична допомога, що надається в амбулаторних або стаціонарних умовах лікарями відповідної
- 43. Надання вторинної (спеціалізованої) медичної допомоги забезпечують заклади охорони здоров'я: в стаціонарних умовах - багатопрофільні лікарні інтенсивного
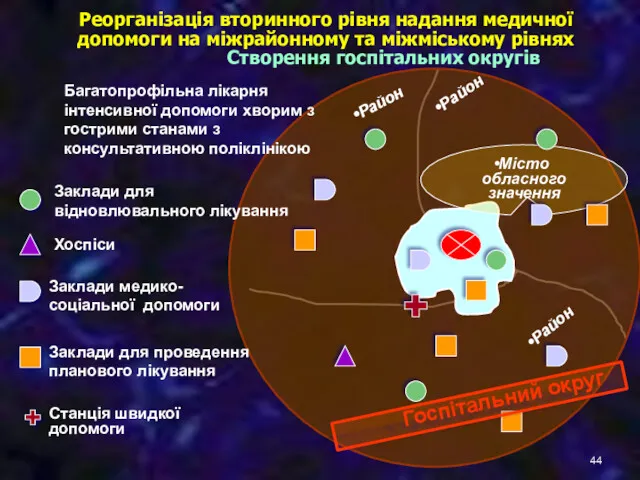
- 44. Реорганізація вторинного рівня надання медичної допомоги на міжрайонному та міжміському рівнях Створення госпітальних округів Район Район
- 45. Третинна (високоспеціалізована) медична допомога - медична допомога, що надається в амбулаторних або стаціонарних умовах у плановому
- 46. Надання третинної (високоспеціалізованої) медичної допомоги здійснюється високоспеціалізованими багатопрофільними або однопрофільними закладами охорони здоров'я. Лікуючим лікарем з
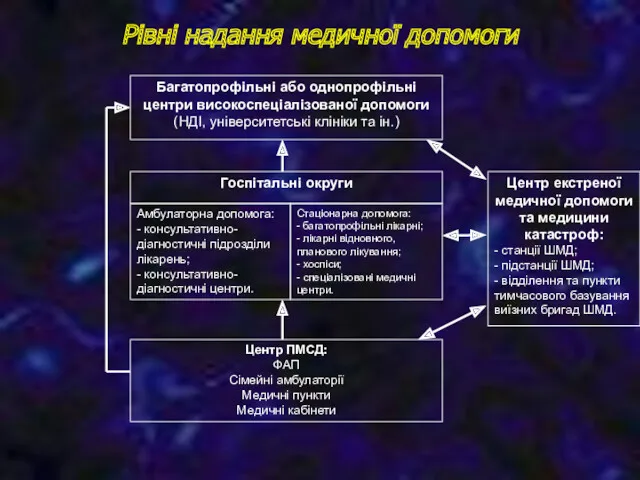
- 47. Рівні надання медичної допомоги Багатопрофільні або однопрофільні центри високоспеціалізованої допомоги (НДІ, університетські клініки та ін.) Госпітальні
- 48. Наказ МОЗ України №646 від 05.10.2011р ПОРЯДОК ОРГАНІЗАЦІЇ МЕДИЧНОЇ ДОПОМОГИ ТА НАПРАВЛЕННЯ ПАЦІЄНТІВ ДО ЗАКЛАДІВ ОХОРОНИ
- 49. Основні поняття: Планове направлення пацієнта до закладу ВМД та ТМД – скерування пацієнта, що передбачає попереднє
- 50. Порядок направлення пацієнтів до закладів вторинної медичної допомоги
- 51. ПЛАНОВЕ НАПРАВЛЕННЯ здійснюється лікарем ЗПСЛ: До відповідної діагностичної служби –у разі необхідності проведення функціональних, лабораторних, інструментальних
- 52. Направлення пацієнтів за екстреними показаннями до закладів ВМД забезпечується лікарем ЗПСЛ у наступних випадках: Раптового погіршення
- 53. Транспортування пацієнта у разі невідкладного стану до закладів ВМД здійснюється службою ШМД На етапі транспортування до
- 54. Звернення пацієнта самостійно до закладів ВМД: Необхідність надання екстреної медичної допомоги: Гострі невідкладні стани (травми, отруєння,
- 55. Порядок направлення пацієнтів до закладів третинної медичної допомоги
- 56. Планове направлення здійснюється: Лікарями-спеціалістами ВМД та ТМД ЛКК обласних лікарень, спеціалізованих центрів (у разі направлення до
- 57. Направлення за екстреними показаннями: Забезпечується службою ШМД, лікарями ЗПСЛ або закладом ВМД у разі перебування пацієнта
- 58. Порядок планової госпіталізації до закладів, що надають вторинну (третинну) медичну допомогу
- 59. Планова госпіталізація пацієнта забезпечується в оптимальний попередньо погоджений термін із зазначенням дати і часу, про що
- 60. Перелік необхідних документів для планової госпіталізації: Документ, що засвідчує особу Направлення на госпіталізацію Медична документація, що
- 61. Показання для планової госпіталізації до закладів ВМД Абсолютні: Необхідність у наданні спеціалізованої медичної допомоги, що не
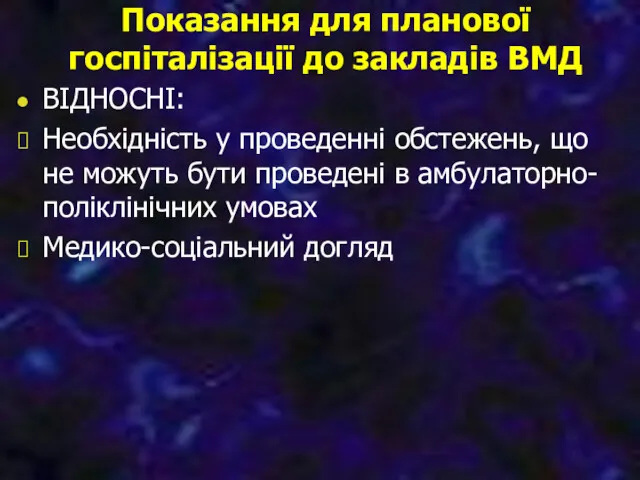
- 62. Показання для планової госпіталізації до закладів ВМД ВІДНОСНІ: Необхідність у проведенні обстежень, що не можуть бути
- 63. Перелік обсягу обстежень для планової госпіталізації Обов'язкові (для всіх категорій хворих): Загальний аналіз крові та сечі
- 64. Порядок госпіталізації пацієнтів за екстреними показаннями до закладів, що надають вторинну (третинну) медичну допомогу
- 65. Госпіталізація за екстреними показаннями здійснюється службою ШМД, за самостійним зверненням пацієнта або осіб, що супроводжують хворого
- 66. Абсолютні показання для екстреної госпіталізації Раптове погіршення стану пацієнта, що супроводжується розладами свідомості та порушенням функцій
- 67. Відносні показання для екстреної госпіталізації у заклади ВМД Складні для діагностики та лікування випадки, що потребують
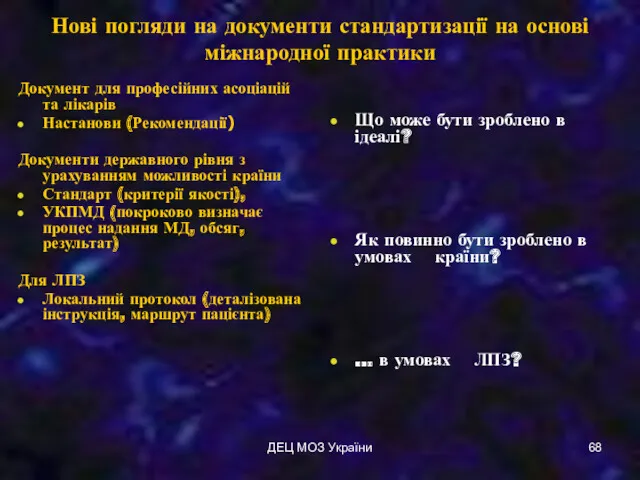
- 68. ДЕЦ МОЗ України Нові погляди на документи стандартизації на основі міжнародної практики Документ для професійних асоціацій
- 69. ДЕЦ МОЗ України Стандарт медичної допомоги нормативний документ державного рівня, що визначає норми, вимоги до організації
- 70. ДЕЦ МОЗ України Уніфікований клінічний протокол медичної допомоги – нормативний акт державного рівня, що розробляється на
- 71. Висновок: Мистецтво сімейної медицини полягає в тому, щоб знайти індивідуалізований пацієнт-центрований підхід надання максимально ефективної медичної
- 73. Скачать презентацию


























































 Физико-химические и технологические свойства порошкообразных лекарственных субстанций
Физико-химические и технологические свойства порошкообразных лекарственных субстанций Этические проблемы клинических областей медицины. (Тема 7)
Этические проблемы клинических областей медицины. (Тема 7) Биожүйелердің электрөткізгіштігі
Биожүйелердің электрөткізгіштігі Гельминтоздардың жалпы эпидемиологиялық сипаттамасы және контагиозды гельминтоздардың эпидемиологиялық процестің сипаттамасы
Гельминтоздардың жалпы эпидемиологиялық сипаттамасы және контагиозды гельминтоздардың эпидемиологиялық процестің сипаттамасы Гастро -эзофагальды рефлюкс ауруларының фармакотерапиясы
Гастро -эзофагальды рефлюкс ауруларының фармакотерапиясы Предотвращение распространения гриппа, острых респираторных вирусных инфекций и коронавирусной инфекции
Предотвращение распространения гриппа, острых респираторных вирусных инфекций и коронавирусной инфекции Миниинвазивные вмешательства в кардио- и ангиохирургии
Миниинвазивные вмешательства в кардио- и ангиохирургии Клінічна фармація в пульмонології
Клінічна фармація в пульмонології Алгоритм диагностики и оказания скорой помощи при гипертензивных кризах
Алгоритм диагностики и оказания скорой помощи при гипертензивных кризах Противомикробные средства. Антисептики и дезинфицирующие средства
Противомикробные средства. Антисептики и дезинфицирующие средства Роль и задачи участкового терапевта по наблюдению за здоровьем подростков
Роль и задачи участкового терапевта по наблюдению за здоровьем подростков Ischemic Colitis
Ischemic Colitis Ўзбекистон Республикасида вирусли гепатитларнинг ташхисоти, давоси ва профилактикаси бўйича чора
Ўзбекистон Республикасида вирусли гепатитларнинг ташхисоти, давоси ва профилактикаси бўйича чора Ломброзо и криминальная антропология
Ломброзо и криминальная антропология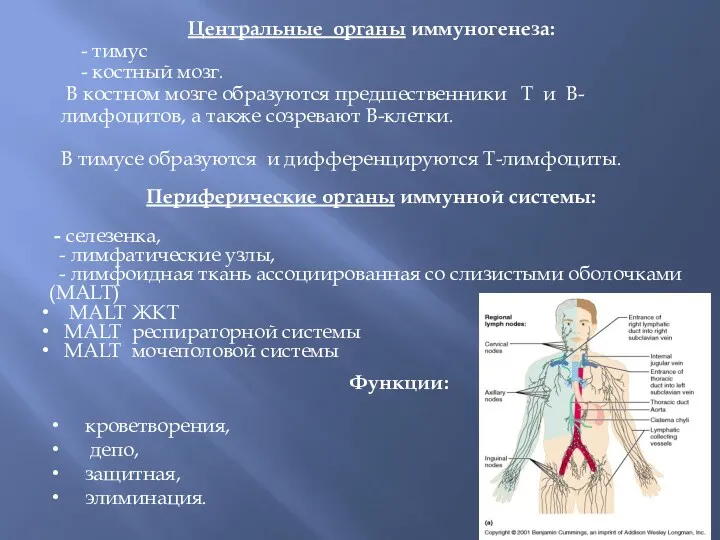 Центральные органы иммуногенеза
Центральные органы иммуногенеза Дорсопатия - дегенеративно-дистрофические заболевания позвоночника и околопозвоночных тканей
Дорсопатия - дегенеративно-дистрофические заболевания позвоночника и околопозвоночных тканей Перша медична допомога
Перша медична допомога Рак кожи
Рак кожи Ауыз қуысы шырышты қабатының анатомо-гистологиялық құрылым ерекшеліктері.терминология, АҚШҚ ауруларының жүйесі
Ауыз қуысы шырышты қабатының анатомо-гистологиялық құрылым ерекшеліктері.терминология, АҚШҚ ауруларының жүйесі Асқазан-ішек диспепсиясын емдеудің негізгі бағыттары
Асқазан-ішек диспепсиясын емдеудің негізгі бағыттары Применение измененной или особой воздушной среды в стоматологии
Применение измененной или особой воздушной среды в стоматологии Risk for a health and ecological risk
Risk for a health and ecological risk Анатомо-фізіологічні особливості розвитку та будови тканин і органів щелепно-лицевої ділянки
Анатомо-фізіологічні особливості розвитку та будови тканин і органів щелепно-лицевої ділянки Лучевая диагностика заболеваний плевры
Лучевая диагностика заболеваний плевры Особенности течения и лечение бронхиальной астмы у беременных
Особенности течения и лечение бронхиальной астмы у беременных Комплексные методы лечения зубочелюстных аномалий. Виды хирургических вмешательств в возрастном аспекте
Комплексные методы лечения зубочелюстных аномалий. Виды хирургических вмешательств в возрастном аспекте Другие синтетические противомикробные средства
Другие синтетические противомикробные средства СД Комарова С.А. 2022
СД Комарова С.А. 2022