Содержание
- 2. ОБЩИЕ СВЕДЕНИЯ © Добыш С.А. Учение об истинных опухолях занимает значительное место среди проблем познания патологических
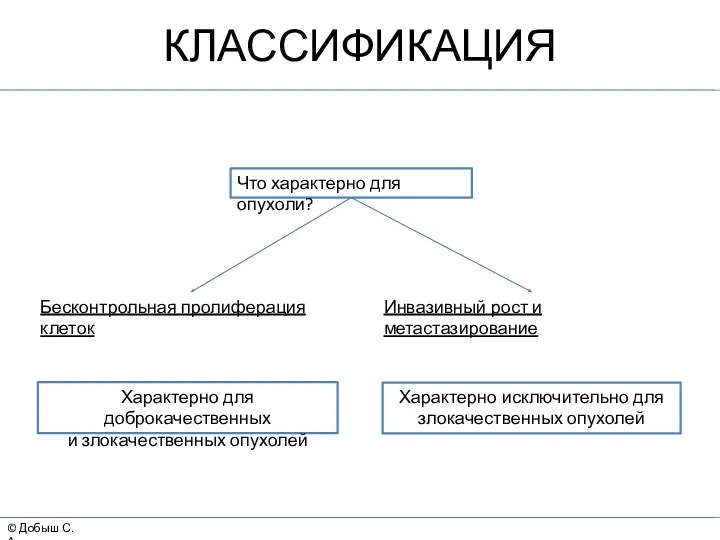
- 3. КЛАССИФИКАЦИЯ © Добыш С.А. Что характерно для опухоли? Бесконтрольная пролиферация клеток Инвазивный рост и метастазирование Характерно
- 4. КЛАССИФИКАЦИЯ © Добыш С.А. Различия доброкачественных и злокачественных опухолей
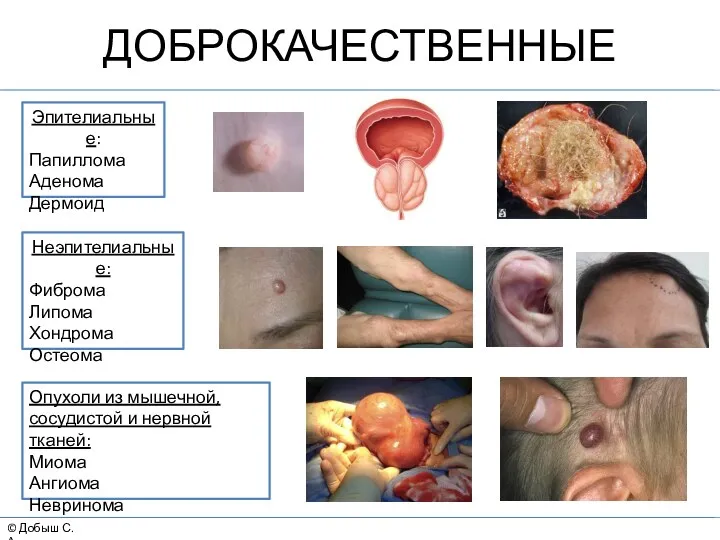
- 5. © Добыш С.А. ДОБРОКАЧЕСТВЕННЫЕ Эпителиальные: Папиллома Аденома Дермоид Неэпителиальные: Фиброма Липома Хондрома Остеома Опухоли из мышечной,
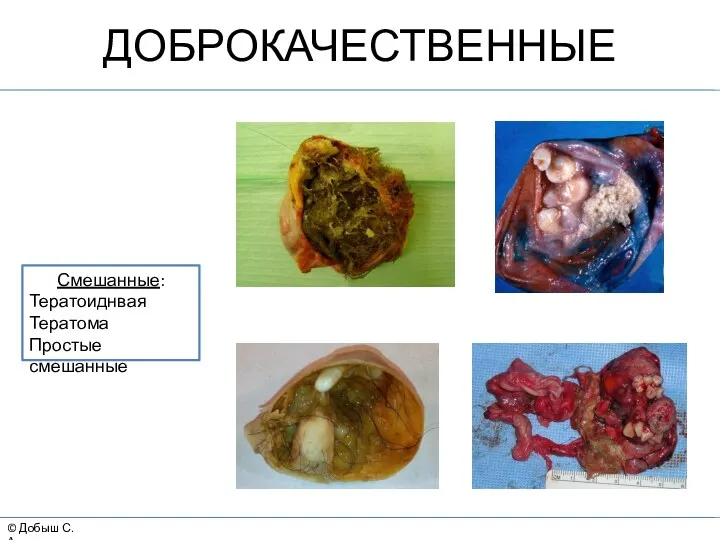
- 6. © Добыш С.А. ДОБРОКАЧЕСТВЕННЫЕ Смешанные: Тератоиднвая Тератома Простые смешанные
- 7. © Добыш С.А. ЛЕЧЕНИЕ
- 8. © Добыш С.А. КЛАССИФИКАЦИЯ Классификация TNM принята во всём мире. В соответствии с ней при злокачественной
- 9. © Добыш С.А. КЛАССИФИКАЦИЯ Т (tumor) характеризует размеры образования, распространённость на отделы поражённого органа, прорастание окружающих
- 10. © Добыш С.А. КЛАССИФИКАЦИЯ N (nodes) характеризует изменения в регионарных лимфатических узлах. Для рака желудка, например,
- 11. © Добыш С.А. КЛАССИФИКАЦИЯ М (metastasis) обозначает наличие или отсутствие отдалённых метастазов: • М0 - отдалённых
- 12. © Добыш С.А. КЛАССИФИКАЦИЯ Р (penetration) параметр вводят только для опухолей полых органов и показывает степень
- 13. © Добыш С.А. КЛАССИФИКАЦИЯ Клиническая классификация При клинической классификации все основные параметры злокачественного новообразования (размер первичной
- 14. © Добыш С.А. ТЕОРИИ Мутационная Причиной возникновения злокачественных опухолей являются мутационные изменения генома клетки. В настоящее
- 15. © Добыш С.А. ТЕОРИИ Физико-химическая Одной из причин развития опухолей- воздействие различных физических и химических факторов
- 16. © Добыш С.А. ТЕОРИИ Вирусно-генетическая решающую роль в развитии опухолей отводит онкогенным вирусам, к которым относят:
- 17. © Добыш С.А. ТЕОРИИ Вирусно-генетическая Вирусная теория возникновения опухолей была разработана Л.А. Зильбером. Вирус, внедряясь в
- 18. © Добыш С.А. ТЕОРИИ Дисгормонального канцерогенеза Дизонтогенетическая Причиной развития опухолей считает нарушения эмбриогенеза тканей, что под
- 19. © Добыш С.А. ТЕОРИИ Иммунологическая Самая молодая теория возникновения опухолей. Согласно этой теории, в организме постоянно
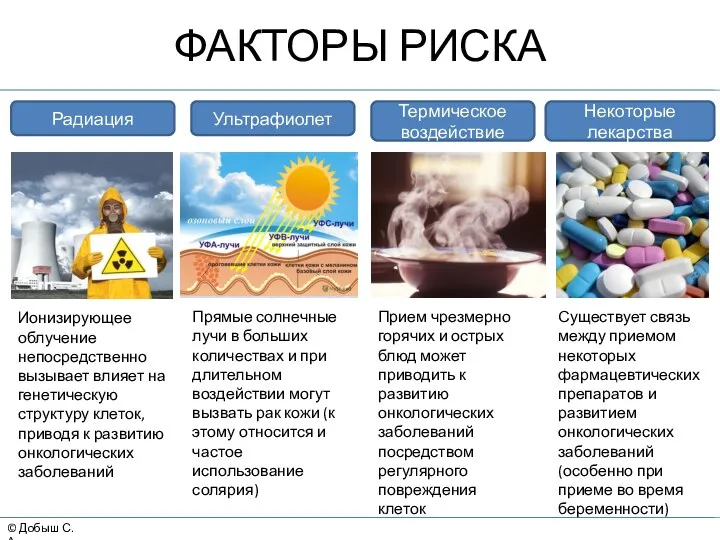
- 20. © Добыш С.А. ФАКТОРЫ РИСКА Термическое воздействие Радиация Ультрафиолет Некоторые лекарства Ионизирующее облучение непосредственно вызывает влияет
- 21. © Добыш С.А. ФАКТОРЫ РИСКА Травма Табачный дым Алкоголь Пищевые добавки Травмы могут вызывать развитие онкологичеких
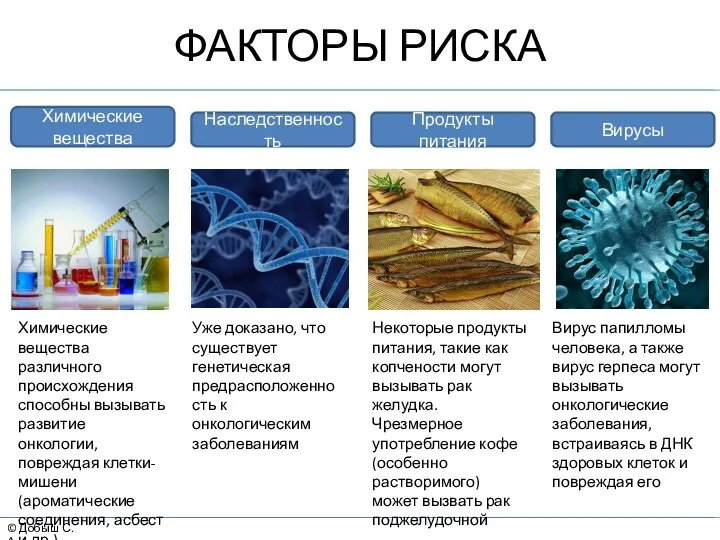
- 22. © Добыш С.А. ФАКТОРЫ РИСКА Вирусы Наследственность Химические вещества Продукты питания Химические вещества различного происхождения способны
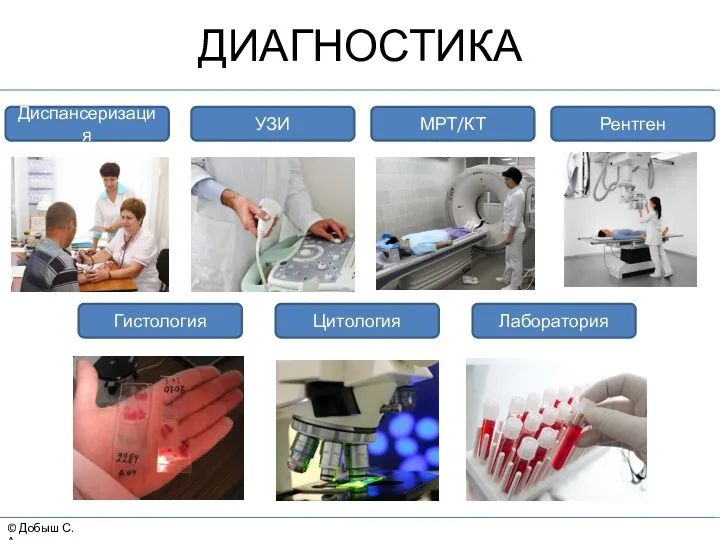
- 23. © Добыш С.А. ДИАГНОСТИКА Диспансеризация УЗИ Рентген МРТ/КТ Гистология Цитология Лаборатория
- 24. © Добыш С.А. ПРОФИЛАКТИКА Первичная профилактика злокачественных новообразований: Совершенствование организации и регламентации профилактической работы всех звеньев
- 25. © Добыш С.А. ПРОФИЛАКТИКА Вторичная профилактика онкологических заболеваний: Ранняя диагностика опухолевых и предопухолевых заболеваний с последующим
- 26. © Добыш С.А. ВАЖНО Общение медицинских работников с онкологическими больными определяется тяжелым характером этой патологии, трудностью
- 27. © Добыш С.А. ВАЖНО Медицинская сестра в своей повседневной деятельности должна руководствоваться нормами этики и права
- 28. © Добыш С.А. ВАЖНО Пациент имеет право на полную информацию о своем здоровье, но эта информация
- 29. © Добыш С.А. ЛЕЧЕНИЕ Лечение злокачественных опухолей - сложная задача. Существуют три способа лечения злокачественных новообразований:
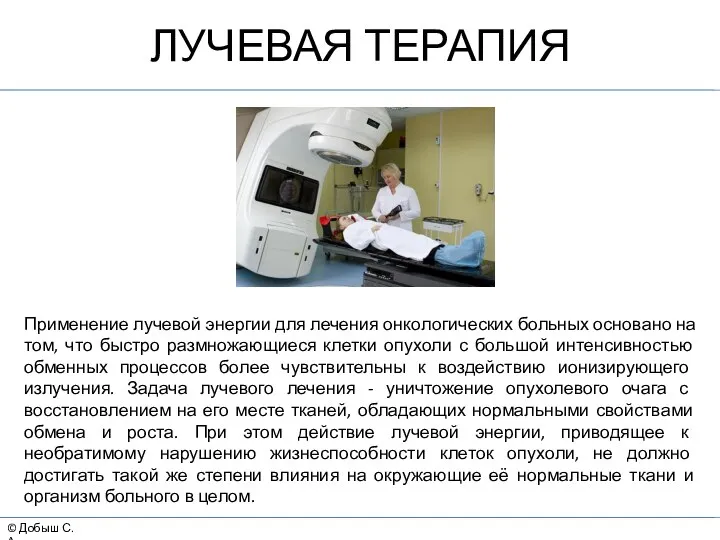
- 30. © Добыш С.А. ЛУЧЕВАЯ ТЕРАПИЯ Применение лучевой энергии для лечения онкологических больных основано на том, что
- 31. © Добыш С.А. ЛУЧЕВАЯ ТЕРАПИЯ Применение лучевого лечения может вызывать общие расстройства (проявления лучевой болезни). Её
- 32. © Добыш С.А. ЛУЧЕВАЯ ТЕРАПИЯ • Реактивный эпидермит (временное и обратимое повреждение эпителиальных структур - умеренный
- 33. © Добыш С.А. ХИМИОТЕРАПИЯ Химиотерапия - воздействие на опухоль различными фармакологическими средствами. По своей эффективности она
- 34. © Добыш С.А. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ Принципы хирургического лечения Абластика - комплекс мер по предупреждению распространения во
- 35. © Добыш С.А. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ Принципы хирургического лечения Антибластика - комплекс мер по уничтожению во время
- 36. © Добыш С.А. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ Принципы хирургического лечения Зональность При операции по поводу злокачественного новообразования нужно
- 37. © Добыш С.А. СЕСТРИНСКИЙ ПРОЦЕСС - боли различной локализации, связанные с опухолевым процессом; - пониженное питание,
- 38. © Добыш С.А. СЕСТРИНСКИЙ ПРОЦЕСС
- 39. © Добыш С.А. СЕСТРИНСКИЙ ПРОЦЕСС
- 40. © Добыш С.А. СЕСТРИНСКИЙ ПРОЦЕСС
- 42. Скачать презентацию
































 Болезни желудка
Болезни желудка Детский массаж до года. (Занятие 2)
Детский массаж до года. (Занятие 2) Этиология и патогенез кариеса зубов. Современные представления
Этиология и патогенез кариеса зубов. Современные представления Асқорыту мүшелеріне ауыз қуысы , өңеш, асқазан және ішек жатады. Асқорытуда ұйқы безі және бауыр қатысады
Асқорыту мүшелеріне ауыз қуысы , өңеш, асқазан және ішек жатады. Асқорытуда ұйқы безі және бауыр қатысады Вирус иммунодефицита человека (ВИЧ)
Вирус иммунодефицита человека (ВИЧ) Заикание. Типы заикания. Диагностика. Лечение
Заикание. Типы заикания. Диагностика. Лечение Абразивный преканцерозный хейлит Манганотти
Абразивный преканцерозный хейлит Манганотти Проектная деятельность как средство формирования метапредметных умений на уроках математики
Проектная деятельность как средство формирования метапредметных умений на уроках математики Сәйкестендіру тесті
Сәйкестендіру тесті Ротавирусы. Ротавирусный гастроэнтерит
Ротавирусы. Ротавирусный гастроэнтерит Дифференцировка Т-лимфоцитов
Дифференцировка Т-лимфоцитов Хирургиядағы ақпаратты–компьютерлік технологиялар, телемедицинасы
Хирургиядағы ақпаратты–компьютерлік технологиялар, телемедицинасы Оценить эффективность комбинированной терапии (бетаблокатор+ингибитор апф) у пациентов в возрасте 18-55 лет с І и ІІ степенью АГ
Оценить эффективность комбинированной терапии (бетаблокатор+ингибитор апф) у пациентов в возрасте 18-55 лет с І и ІІ степенью АГ Твердые и мягкие лекарственные формы
Твердые и мягкие лекарственные формы Жанұя денсаулығы. Бала денсаулығы
Жанұя денсаулығы. Бала денсаулығы Первая медицинская помощь при ДТП
Первая медицинская помощь при ДТП Здоровьесберегающие технологии профессора В.Ф. Базарного
Здоровьесберегающие технологии профессора В.Ф. Базарного Варикозды кеңею. Тромбофлебит. Тромбофлебиттен кейінгі синдром
Варикозды кеңею. Тромбофлебит. Тромбофлебиттен кейінгі синдром Сахарный диабет
Сахарный диабет Диссеминированный туберкулез легких
Диссеминированный туберкулез легких Дәрігер-медбике-науқастың арасындағы қарым-қатынас
Дәрігер-медбике-науқастың арасындағы қарым-қатынас Вирус иммунодефицита человека (ВИЧ). Вирус гриппа
Вирус иммунодефицита человека (ВИЧ). Вирус гриппа Жасөспірімдер мен балалар организіміне ішімдіктің әсерінің зияндылығын анализдеу
Жасөспірімдер мен балалар организіміне ішімдіктің әсерінің зияндылығын анализдеу Основы кардиологии мелких домашних животных для врачей общей практики
Основы кардиологии мелких домашних животных для врачей общей практики Медикаментозное лечение. Пути введения лекарственных средств. Способы применения лекарственных средств
Медикаментозное лечение. Пути введения лекарственных средств. Способы применения лекарственных средств Ішек биоценозы
Ішек биоценозы Холецистэктомия. Операция по удалению желчного пузыря
Холецистэктомия. Операция по удалению желчного пузыря Клиническая симптоматология ревматоидного артрита, остеоартроза
Клиническая симптоматология ревматоидного артрита, остеоартроза