Содержание
- 2. Введение 1. Влияние анатомофизилогических особенностей на развитие и клиническое течение воспалительных заболеваний у детей. 2. Классификация
- 4. Классификация ОВЗ ЧЛО (Соловьев М.М.,2001) : острый периодонтит(серозный, гнойный), обострение хронического периодонтита; Острый периостит Острый остеомиелит
- 5. Хронические : •Хронический периодонтит(фиброзный , гранулематозный, грануллирующий) •Хронический периостит (оссифицирующий, рарифицирующий) Хронический остеомиелит Хронический лимфаденит
- 6. ОВЗ у детей в возрасте от 3 до 15 лет составляют 35,1% по данным клиники детской
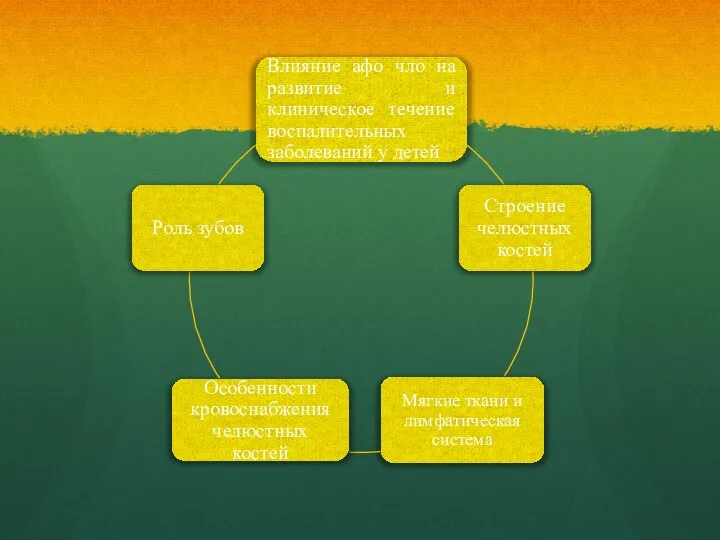
- 7. Острый одонтогенный периостит – серозное или гнойное воспаление периоста( надкостницы).
- 8. Ведущие симптомы : пульсирующая боль в области причинного зуба, сглаженность по переходной складке, болезненный инфильтрат с
- 12. Лимфадениты челюстно-лицевой области у детей. Возрастные предпосылки, этиология, патогенез, клиника и диагностика.
- 13. Среди всех больных с лимфаденитами дети составляют 50% , юношеский возраст-30%, взрослые - 20%. При этом,
- 14. Высчитано, что их общее количество у взрослого человека насчитывают приблизительно 500-1000 лимфатических узлов. Их размеры варьируют
- 15. 1. Околоушные 2. Заглоточные 3. Щечные 4. Надчелюстные 5. Подбородочные). 6. Поднижнечелюстные
- 16. Каждый лимфатический узел покрыт соединительно-тканной капсулой, толщина которой довольно важна: от 355 мкм до 7-44 мкм.
- 17. Паренхима лимфатического узла пронизана густой сетью каналов (щелей), иначе лимфатическими синусами по которым поступающая в узел
- 18. Закладка первых лимфатических узлов у человека наблюдаются у 5-6 недельных эмбрионов. На 3-4 месяце жизни плода
- 19. Лимфатические узлы играют важную роль в поддержании гомеостаза, формировании иммунитета. Так, через регионарные лимфатические узлы фильтруется
- 20. Классификация одонтогенных лимфаденитов (по Евдокимову А.И. и Бардышевой С.П.) I. Одонтогенный неспецифический лимфаденит Острый Хронический серозный
- 21. В практической деятельности врачи должны быть знакомы с синдромами увеличения лимфатических узлов 1. При стрепто -
- 22. Генерализованное увеличение лимфатических узлов бывает при диссеминированном туберкулезе, при хронической туберкулезной интоксикации. Вспомогательные методы диагностики: туберкулиновые
- 23. 5. При заболеваниях крови. Например, острый лейкоз сопровождается диффузным увеличением лимфатических узлов, чаще на шее. 6.
- 24. При лимфосаркоме, ретикулосаркоме и других онкологических заболеваниях. Диагноз устанавливается на основании клинико-лабораторных данных, цитологических исследований пунктата,
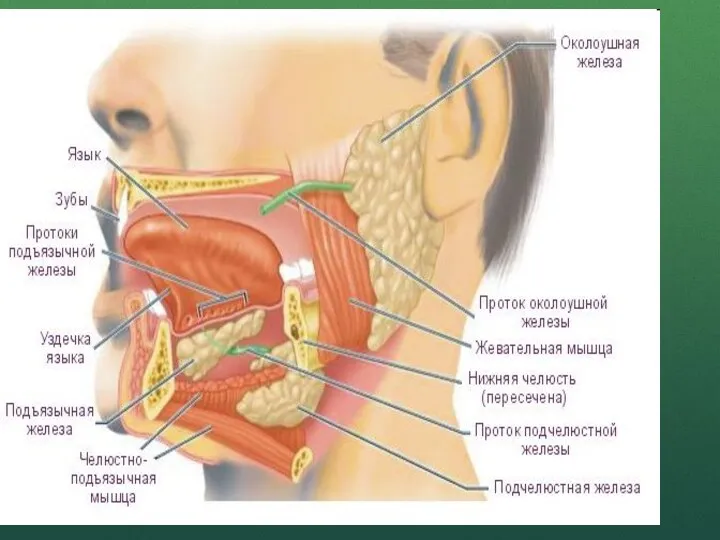
- 25. Воспалительные заболевания слюнных желез у детей .
- 26. План: 1. Острые сиалоадениты: Эпидемический паротит; Неэпидемический сиалоаденит (острый гнойный); Острый бактериальный сиалоаденит; 2. Хронические сиалоадениты:
- 28. Классификация заболеваний слюнных желез (по И.Ф.Ромачевой и соавт., 1987) 1. Пороки развития слюнных желез * Аплазия
- 29. Различают общие, частные и специальные методы обследования больных с заболеваниями слюнных желез (Ромачева И.Ф. и соавторы,1987).
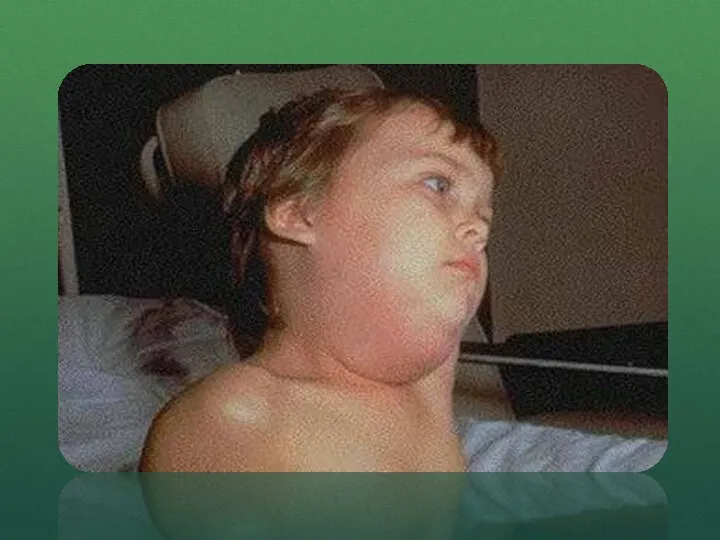
- 30. Паротит эпидемический — острое инфекционное вирусное заболевание, сопровождающееся поражением железистых органов (поражение слюнной железы, поджелудочной железы,
- 32. Природа, развитие и распространение инфекции Возбудителем паротита является вирус, который проникает в организм воздушно-капельным путем (хотя
- 33. Признаки и течение заболевания Продолжительность скрытого периода от момента заражения до момента появления признаков заболевания составляет
- 34. При этом отмечаются сухость во рту, боль выражена в некоторых точках: впереди мочки уха, позади мочки
- 35. Течение паротита может быть легким, средней тяжести и тяжелым. При легком течении температура субфебрильная, держится 1—2
- 36. Осложнения: Осложнениями паротита у детей могут быть воспаление мозговых оболочек (менингит), поражение органа слуха с развитием
- 37. Типичными являются жалобы на сильную головную боль, рвоту. В таких случаях ребенок нуждается в немедленной госпитализации
- 38. Диагностика эпидемического паротита. 1. Данные анамнеза: возможность контакта с больным эпидемическим паротитом, наличие ранее перенесенного эпидемического
- 39. Данные лабораторных показателей: в крови: лейкопения, лимфо- и моноцитоз, нормальная СОЭ, увеличение амилазы крови и диастазы
- 40. Лечение В детских учреждениях, где выявлен случай заболевания паротитом, устанавливается карантин на 21 день. Важной задачей
- 41. При остром панкреатите назначают жидкую щадящую диету, атропин, папаверин, холод на живот, при рвоте — аминазин,
- 42. Острый сиалоаденит (чаще паротит) новорожденного наблюдается в возрасте 2-10 дней с момента рождения. Этиология. Причинами является
- 43. Клиника. Воспалительный процесс начинается остро, без видимых причин. Ребенок становится беспокойным вялым, нарушается сон. Отказывается от
- 44. Лечение Лечение при развитии острого гнойного паротита – хирургическое дренирование гнойного очага, детоксикационная терапия, антибактериальная терапия,
- 45. Острый бактериальный сиалоаденит Отмечается у детей разных возрастных групп, но чаще в возрасте 7-12 лет (у
- 46. Различают серозный и гнойный острый бактериальный сиалоаденит. Причины возникновения Местные причины развития острого сиалоаденита: · Травма
- 47. Общие причины развития острого сиалоаденита: · Тяжелые инфекционные заболевания (тиф, корь, грипп), сопровождающиеся высокой температурой тела
- 48. По характеру воспаления в железе выделяют: · серозную форму, · гнойную форму, · гангренозную или гнойно-некротическую
- 49. Гнойная форма бактериального сиалоаденита. · Ухудшение общего состояния. · Резкая болезненность в области железы, иррадиация боли
- 50. Осложнения гнойно-некротического паротита Развитие отита, так как истончена капсула железы в области наружного слухового прохода. Проникновение
- 51. Лечение Консервативное лечение Антибиотикотерапия, дезинтоксикационные средства, антигистаминные препаратов, лечение заболевания, на фоне которого развился паротит. Ингибиторы
- 52. Хронический паренхиматозный сиалоаденит Наблюдается у детей 8-15 лет, в 4 раза чаще, чем острый. Возбудитель- вирус
- 53. Клиника Стадия обострения точно отвечает клинике острого бактериального паротита, но признаки воспаления при этом незначительные. В
- 54. Диагностика Дополнительными методами исследования для постановки диагноза являются сиалография и пункционная биопсия железы в период ремиссии.
- 55. Хронический интерстициальный сиалоаденит У детей интерстициальный сиалоаденит возникает редко и в значительно старшем возрасте — 13-15
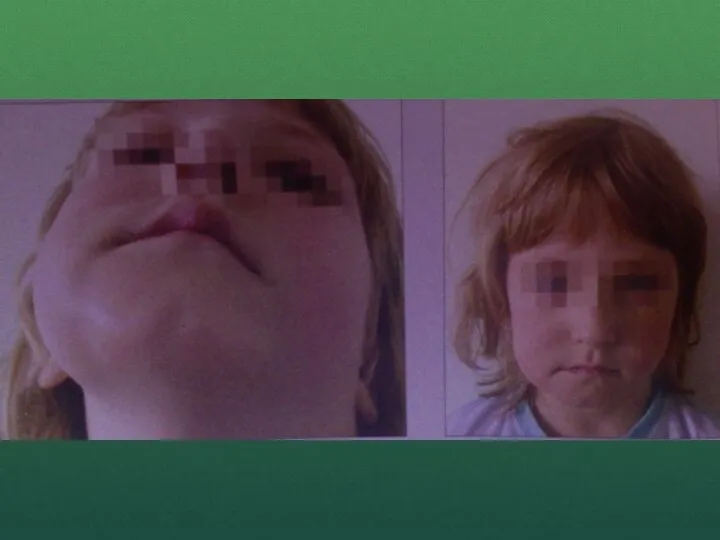
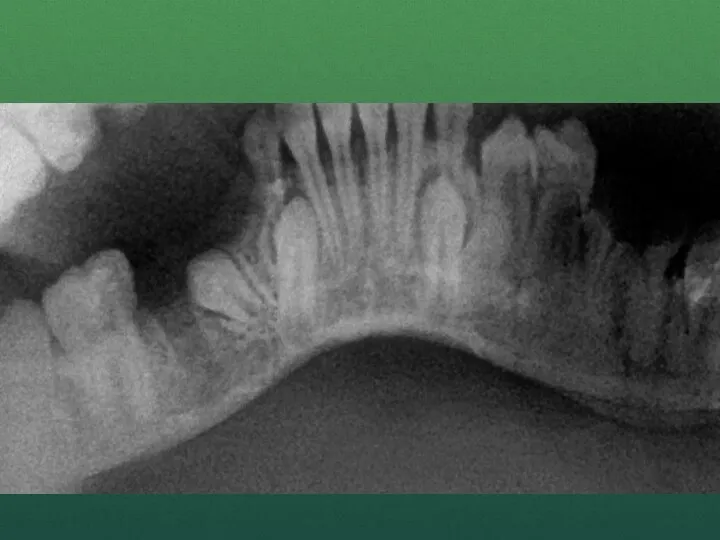
- 56. Диагностика Диагноз ставят по данным сиалографии, перед проведением которой осуществляют катетеризацию слюнного протока. На сиалограмме в
- 57. Лечение Лечение хронических паренхиматозных сиалоаденитов сложное. Это обусловлено тем, что рецидивы заболевания приводят к стойким изменениям
- 58. В период ремиссии следует проводить курсы профилактического лечения (через 3-6 и 12 мес), направленного на гипосенсибилизацию
- 59. Для коррекции нарушений иммунитета применяют неспецифический биогенный стимулятор — бактериальный полисахарид продигиозан, ликовир и т.п. Положительный
- 60. Для предотвращения обострения хронического сиалоаденита родителей больных детей младшего возраста и детей старшего возраста учат массажу
- 61. Курс ультразвуковой терапии на область железы на протяжении 6-8 сут способствует восстановлению микроциркуляции в ней. С
- 62. Для профилактики возникновения обострения процесса в железе применяют цолибигерин, содержащий антивирусные нуклеотиды, количество которых в десятки
- 63. СЛЮННО-КАМЕННАЯ БОЛЕЗНЬ (КАЛЬКУЛЕЗНЫЙ СИАЛОАДЕНИТ) Слюнно-каменная болезнь (sialolitiasis) — заболевание, при котором в протоках слюнных желез или
- 64. Слюнные камни частично растворимы в воде. Величина и форма их разнообразны, зависят от локализации камней и
- 65. Жалобы детей при этом заболевании на болезненное увеличение слюнной железы при еде (в особенности если пища
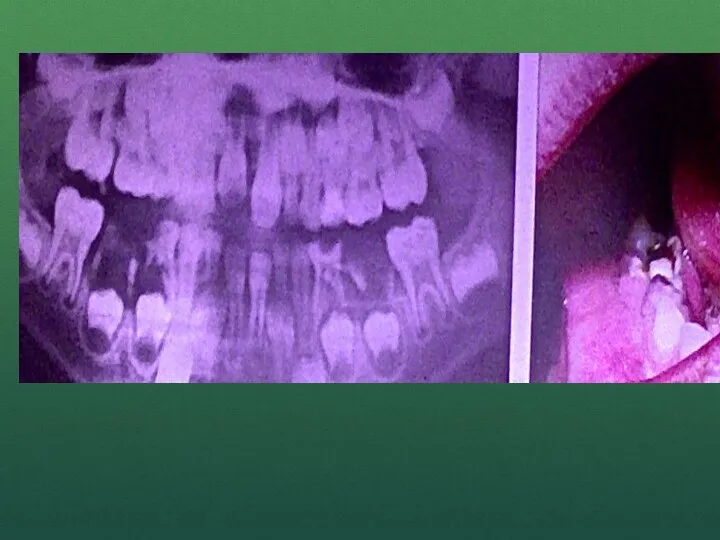
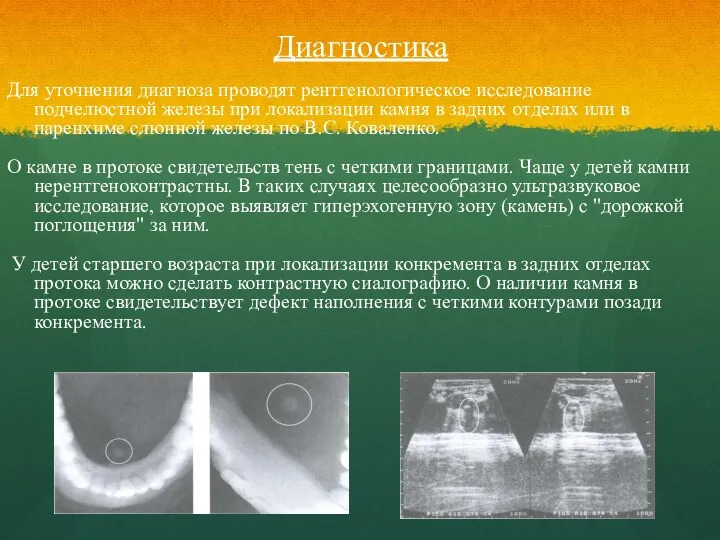
- 66. Диагностика Для уточнения диагноза проводят рентгенологическое исследование подчелюстной железы при локализации камня в задних отделах или
- 67. Дифференциальная диагностика Слюнно-каменную болезнь дифференцируют с воспалительными процессами слюнных желез без наличия камней, опухолями и опухолевидными
- 68. Лечение Основным методом лечения калькулезного субмаксиллита является хирургический. У детей чаще возникают мелкие конкременты в протоках
- 69. Такую манипуляцию желательно проводить на фоне спазмолитических средств (для расширения протока). Но при использовании такого способа
- 71. Скачать презентацию





























































 классный час Широкая Масленица: обычаи и обряды
классный час Широкая Масленица: обычаи и обряды Мой любимый детский сад. Экскурсия в медицинский кабинет
Мой любимый детский сад. Экскурсия в медицинский кабинет презентация к статье Преемственность урочной и внеурочной деятельности – единая система достижения планируемых результатов.
презентация к статье Преемственность урочной и внеурочной деятельности – единая система достижения планируемых результатов. Обобщающий урок по теме Все действия с рациональными числами 6 класс
Обобщающий урок по теме Все действия с рациональными числами 6 класс Завод имени Кузнецова. Испытательная площадка
Завод имени Кузнецова. Испытательная площадка Aparate de fotografiat. Fotografia digitală
Aparate de fotografiat. Fotografia digitală Защита и автоматика ЛЭП
Защита и автоматика ЛЭП Нашей дорогой, любимой маме и бабушке, посвящается
Нашей дорогой, любимой маме и бабушке, посвящается Консультация для воспитателей Утренник без стресса
Консультация для воспитателей Утренник без стресса Воздушное питание растений. Фотосинтез
Воздушное питание растений. Фотосинтез Презентация по картине И.И. Шишкина Зима
Презентация по картине И.И. Шишкина Зима Песня Мы вместе
Песня Мы вместе Пищевые отравления
Пищевые отравления Шутливый жанр
Шутливый жанр Причины возникновения речевых нарушений у детей
Причины возникновения речевых нарушений у детей Современные модели образовательного процесса ДОУ
Современные модели образовательного процесса ДОУ Методы сбора и обработки данных при помощи Python. Урок 5
Методы сбора и обработки данных при помощи Python. Урок 5 Административная ответственность физических и юридических лиц. Субъекты ответственности за нарушения таможенных правил
Административная ответственность физических и юридических лиц. Субъекты ответственности за нарушения таможенных правил Прохідницький комбайн
Прохідницький комбайн Современное состояние и охрана атмосферы
Современное состояние и охрана атмосферы Экологическая обстановка Санкт-Петербурга
Экологическая обстановка Санкт-Петербурга Социальные проблемы валютного ипотечного кредитования в России и пути их решения
Социальные проблемы валютного ипотечного кредитования в России и пути их решения Влияние параметров режимов сварки на качество сварного шва
Влияние параметров режимов сварки на качество сварного шва Проект: Мир профессий - АТЕЛЬЕ
Проект: Мир профессий - АТЕЛЬЕ Презентация классного часа Перед лицом возможной опасности
Презентация классного часа Перед лицом возможной опасности Визуализация. Повышение наглядности материала
Визуализация. Повышение наглядности материала Анализ повреждений магистралей первичной сети и разработка мероприятий по сокращению времени проведения ремонтных работ
Анализ повреждений магистралей первичной сети и разработка мероприятий по сокращению времени проведения ремонтных работ Гемодинамика. Движение крови по сосудам
Гемодинамика. Движение крови по сосудам